Описание слайда:
Побочные реакции
Побочные реакции
Со стороны нервной системы: повышенная утомляемость, слабость, головокружение, головная боль, сонливость или бессонница, ночные кошмары, депрессия, снижение памяти, спутанность сознания, галлюцинации, тремор, нервозность, беспокойство;
Со стороны органов чувств: уменьшение секреции слезной жидкости (сухость и болезненность глаз);
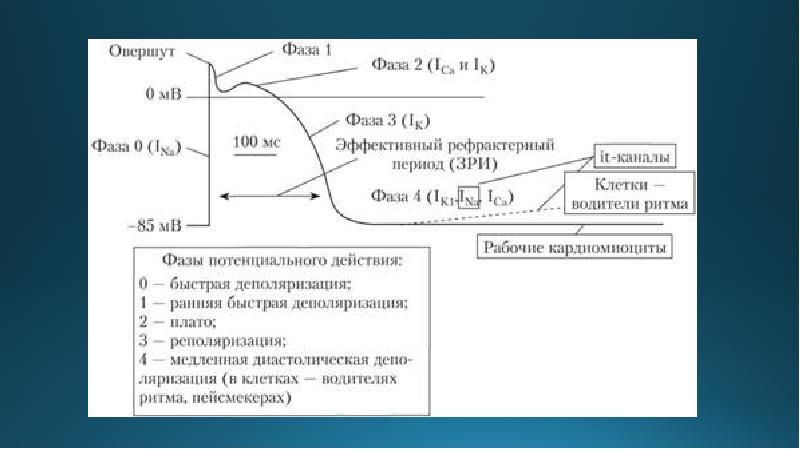
Со стороны сердечно-сосудистой системы: синусовая брадикардия, атриовентрикулярные блокады, аритмии, развитие (декомпенсация) хронической сердечной недостаточности, снижение артериального давления, ортостатическая гипотензия, ангиоспазм (усиление нарушения периферического кровообращения, похолодание нижних конечностей, синдром Рейно), боль в груди;
Со стороны пищеварительной системы: тошнота, рвота, дискомфорт в эпигастральной области, запор или диарея, нарушения функции печени (холестаз), изменения вкуса;
Со стороны дыхательной системы: заложенность носа, бронхоспазм, ринит;
Со стороны эндокринной системы: гипо- или гипергликемия, снижение либидо;
Аллергические реакции: зуд, кожная сыпь, крапивница;
Со стороны кожи и ее производных: усиление потоотделения, псориазоподобные кожные реакции, обострение симптомов псориаза, алопеция.
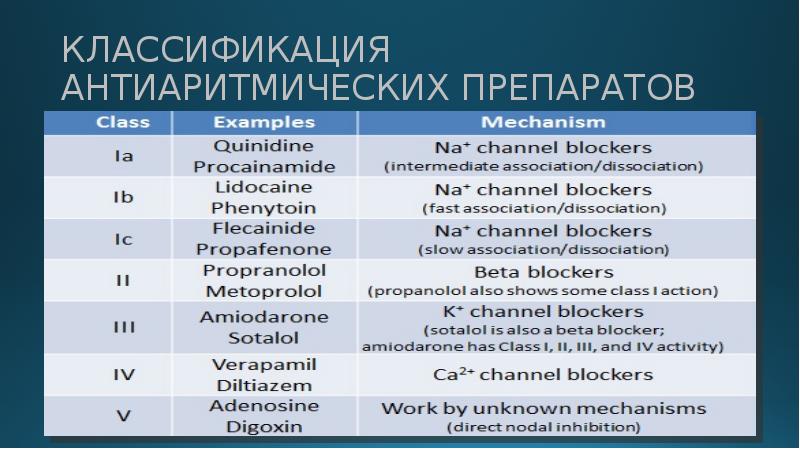
Показания, cпособ применения, дозировки
При артериальной гипертензии по 40 мг 2 раза в сутки. При недостаточной выраженности эффекта дозу увеличивают до 40 мг 3 раза или по 80 мг 2 раза в сутки. Максимальная суточная доза 320 мг (в исключительных случаях 640 мг). При стенокардии в начальной дозе 20 мг 3 раза в сутки, затем дозу постепенно увеличивают до 80-120 мг в 2-3 приема. Максимальная суточная доза 240 мг. Для профилактики мигрени, а также при эссенциальном треморе в начальной дозе 40 мг 2-3 раза в сутки, при необходимости постепенно увеличивая до 160 мг/сут. При лечении тиреотоксикоза начинают с 40 мг 3-4 раза в сутки. В дальнейшем дозу повышают каждые 3-4 дня до оптимальной, позволяющей контролировать частоту сердечных сокращений в интервале 60-90 ударов в мин.